〈上記お問い合わせについて〉
○必ず現在の所属先、お名前、ご身分(初期研修医など)をお知らせください。
○匿名やニックネーム等のみのお問い合わせについてはお答えできません。
○診療業務中のため電話対応ができないこともありますのでご了承ください。
○電話が繋がらない場合などはメールにてご連絡ください。必ずお返事いたします。
※当連絡先は学生および医師に向けてのものであり、患者様向けのご案内ではありません。患者様におかれましては、総合お問い合わせをご利用ください。
※治療に関する質問(現在受けておられる治療内容や他医療機関での治療経過など)にはお答えできません。
消化器内科の特色
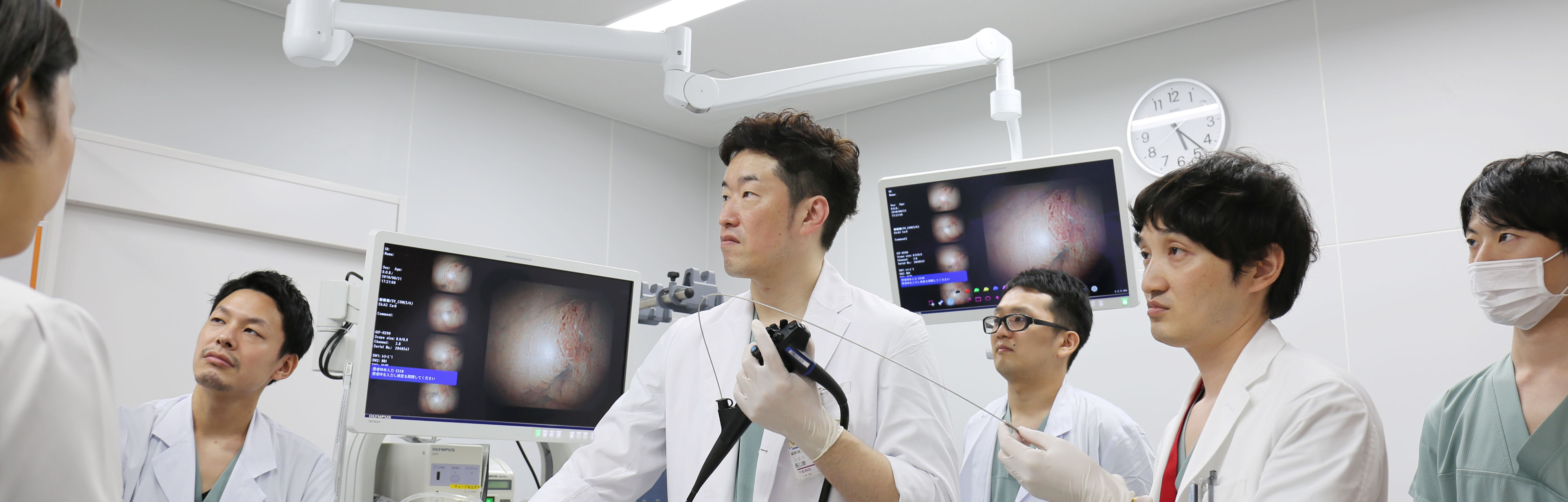
消化器内科では、食道・胃から大腸にいたる消化管や肝臓・胆道・膵臓など、消化に関するすべての臓器の疾患の診断と治療を行っています。特に5大がんにも含まれる胃がん・大腸がん・肝がんや、昨今増加傾向にある膵臓がんや胆道がんに対して、早期発見から迅速に治療につなげられるよう尽力しています。また消化器救急疾患は24時間365日体制で診療を行っています。
当院は、「大阪府がん診療拠点病院」に認定されており、胃がん、大腸がん、肝がん、膵がん、胆道がん、食道がんの診療を積極的に行っています。
診療内容
消化器内科では次のような方の診療をします。
-
腹痛、便秘・下痢、吐下血、黄疸、食欲不振などの消化器症状がある方や、健診・人間ドックなどで異常を指摘された方の診療を行っています。
-
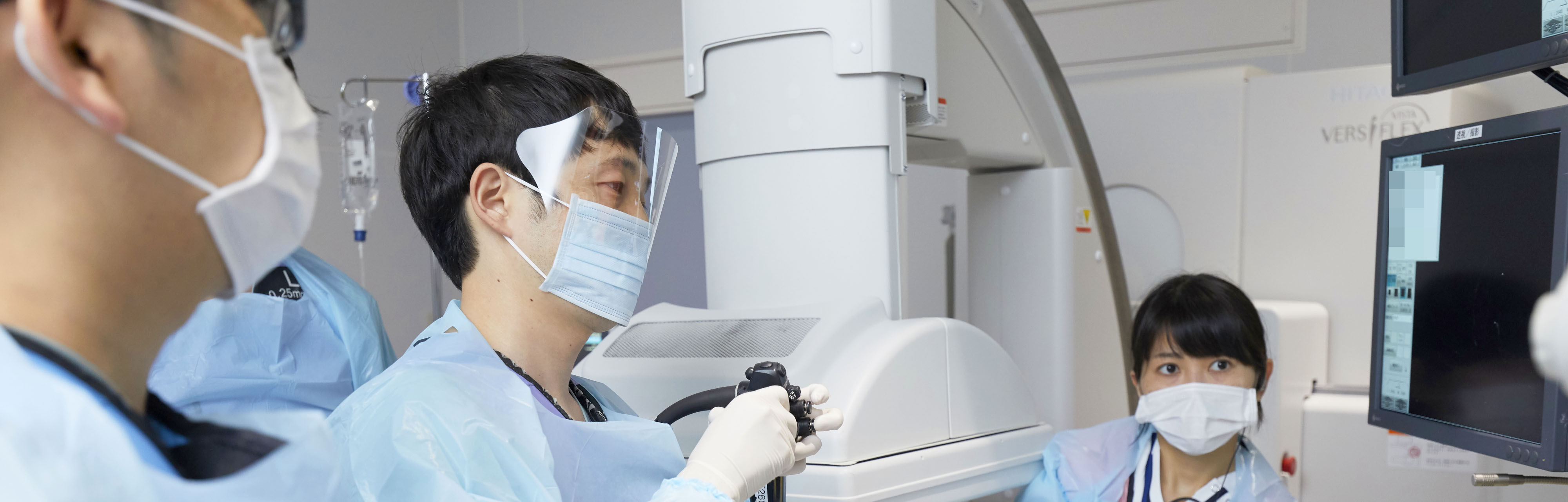
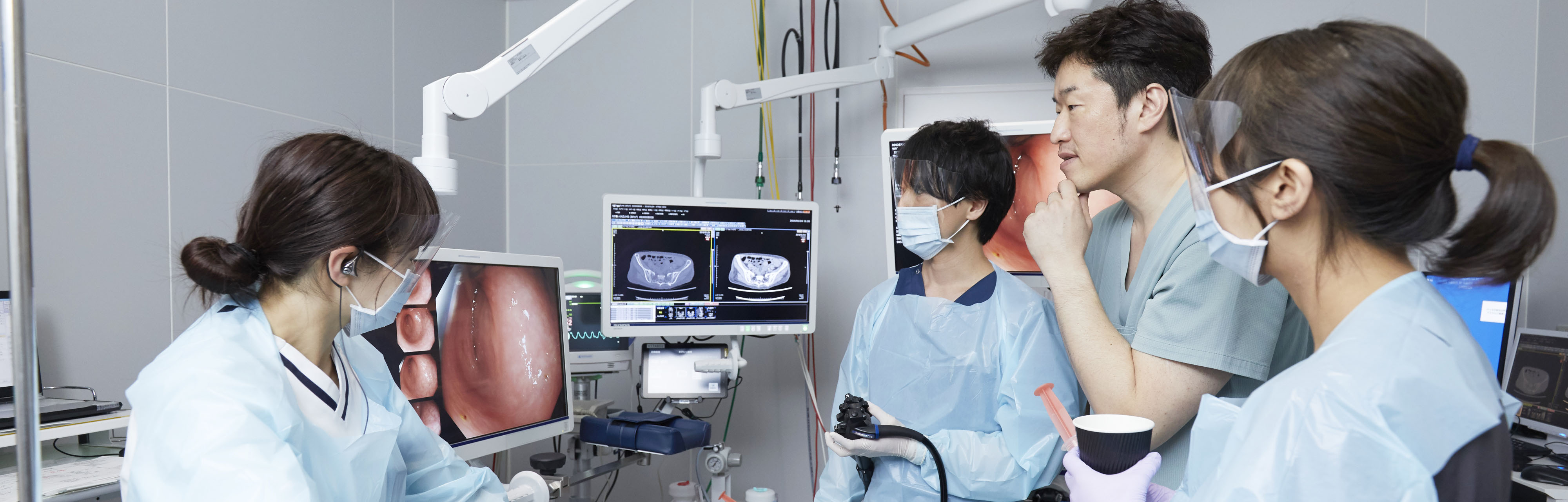
精密検査として、内視鏡検査や腹部超音波検査などの技術系検査と、CT・MRIなどの画像検査を行っています。
-
胃・大腸・食道などの早期がんに対する精密検査や内視鏡治療を行っています。
-
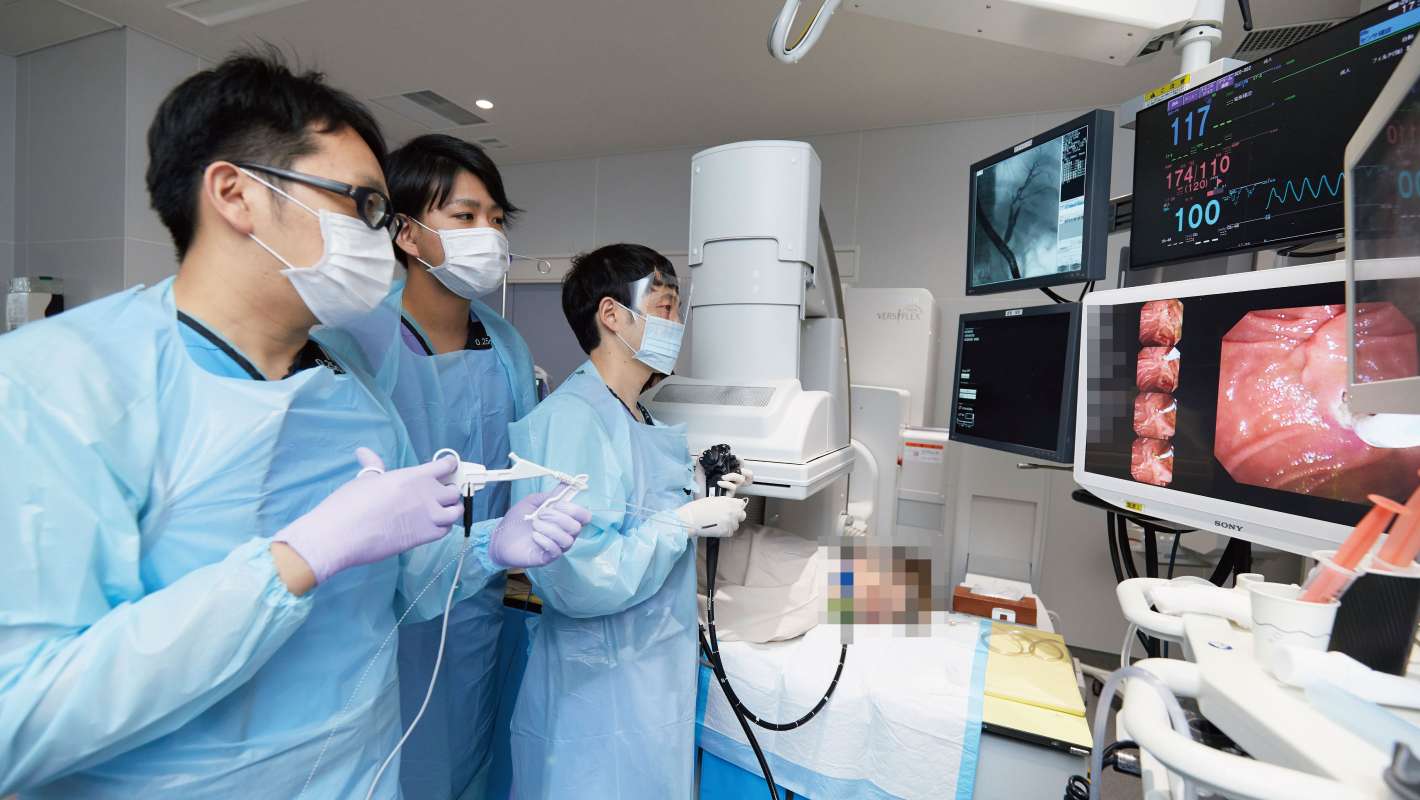
総胆管結石・慢性膵炎に対する内視鏡治療や、胆膵悪性疾患の診断・治療を行っています。
-
B型肝炎・C型肝炎に対する診断・治療や肝がんに対する治療を行っています。
-
各種消化器がんに対する抗がん剤・分子標的薬を用いた薬物療法を行っています。
-
外来での胃カメラ検査は、絶食で来院いただくと当日の検査にも対応いたします。(検査状況により、当日検査ができない場合もございます。)
医療関係者の方へ
ご紹介いただく先生方へ
-
当日のご紹介にも対応しておりますので、お気軽にご紹介ください。
-
オープン検査として、上部消化管内視鏡検査・下部消化管内視鏡検査・超音波内視鏡検査・腹部超音波検査をご予約いただけます。検査結果については即日にFAX・郵送いたしますので、ぜひ日常診療にお役立てください。
-
消化管出血や急性胆管炎など緊急処置が必要な疾患については救急対応を行っています。
平日時間内は地域医療科06-6473-9765夜間休日は救急外来. 06-6471-9541にご連絡ください。