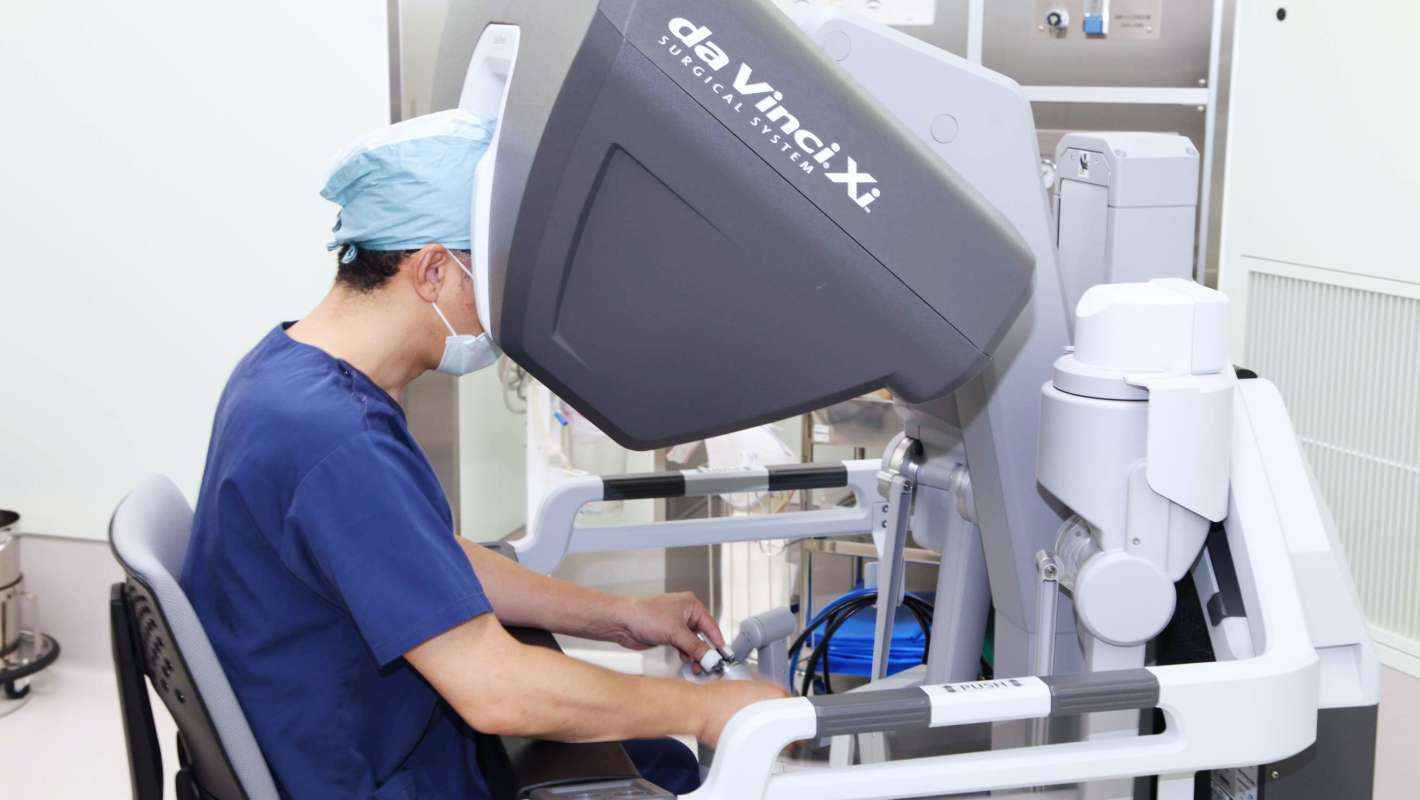
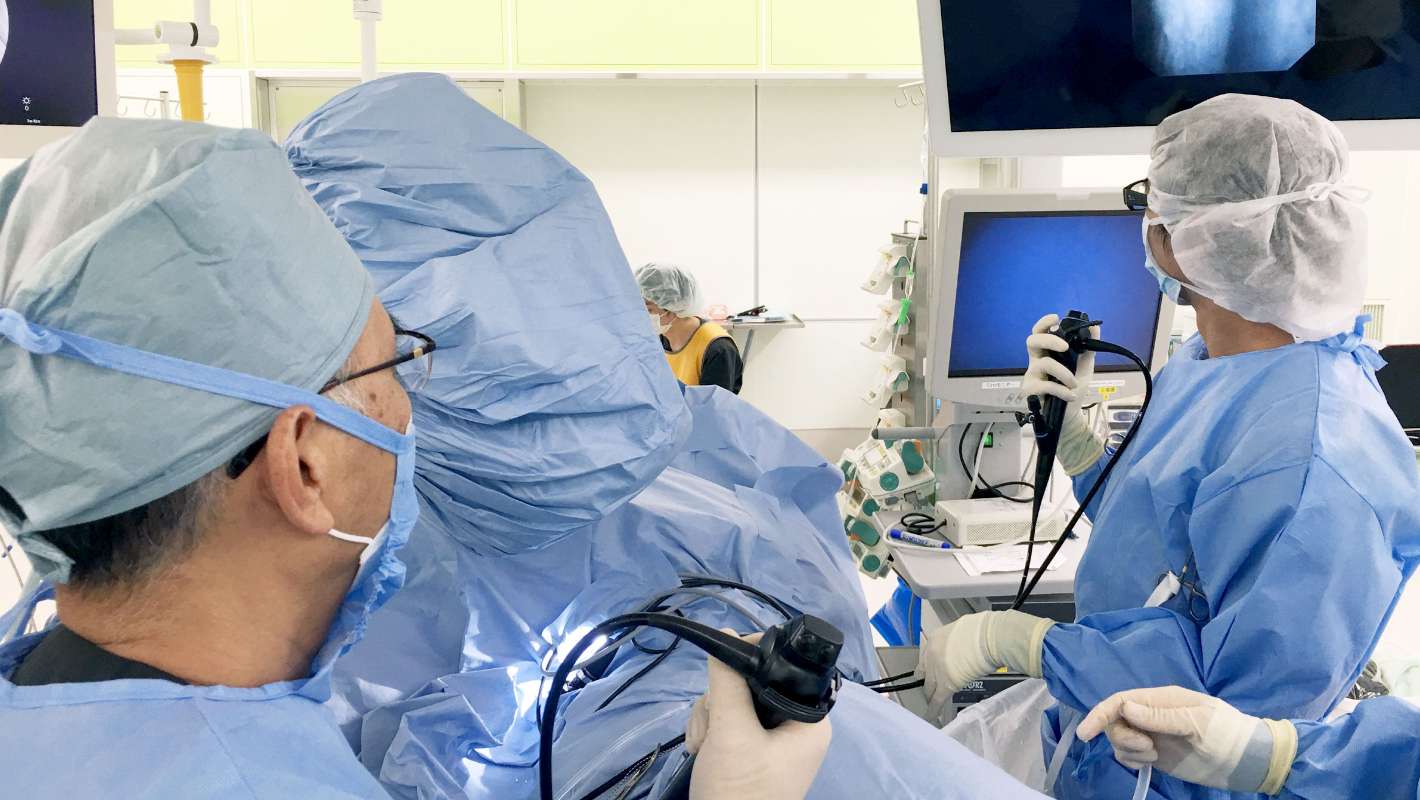
泌尿器科の特色
泌尿器科では、尿路悪性腫瘍・男性生殖器腫瘍・尿路結石症・尿路性器感染症・排尿障害・小児泌尿器疾患・性機能障害・慢性腎不全に対する診療を主に行っています。前立腺がんと腎がんに対するロボット支援手術(ダヴィンチⅩi システム)をはじめ、腎尿管結石に対する内視鏡レーザー手術、前立腺肥大症低侵襲治療には接触式レーザー前立腺蒸散術など最新治療機器の導入と先進的な医療技術を取り入れることで安全かつ負担の少ない治療をおこなうことを心がけております。また、腎不全の根治治療である腎移植手術と免疫抑制療法をおこなうため、連携診療科とともに安心なサポート体制をとっています。
診療内容
泌尿器科では、尿路悪性腫瘍・男性生殖器腫瘍・尿路結石症・尿路性器感染症・排尿障害・小児泌尿器疾患・性機能障害・慢性腎不全に対する診療を主に行っています。